自宅で穏やかな最期を
みとりの人材育成へ各地で講座
慣れ親しんだ場所で穏やかに人生の最期を迎える――。多くの人が望む形の終末期を実現させるため、みとりの場で患者のケアを担う医師や介護スタッフ、ヘルパーなどを育てる動きが広がっている。自宅でのみとりを望む人は多い一方で、在宅医の不足などでその受け皿の整備は遅れており、患者の苦しみを理解し、寄り添う人材の育成は急務だ。

2018年12月、一般社団法人エンドオブライフ・ケア協会(東京・港)が横浜市内でみとりの援助者を養成するための「援助者養成基礎講座」を開いた。「解決が困難な苦しみを抱えた人がいても、穏やかな最期を実現できる」。同協会の代表理事、小沢竹俊医師は身ぶり手ぶりで参加者に訴えかけた。
講座には全国から51人が出席。参加者は看護師が約半数と最も多く、そのほか医師や介護職、ソーシャルワーカーなど多岐にわたった。
同協会は15年春、在宅の緩和ケアに長年従事し、クリニック院長も務める小沢医師を中心に設立。終末期患者や家族を支援し、みとりができる人材の育成が目的だ。同年7月に講座を開始し、月2、3回程度、東京や大阪、名古屋などで定期的に開催する。
各回には在宅だけでなく病棟などで勤務する医療者を含めて数十人が参加。座学やグループワーク、具体的な事例を想定したロールプレーを通じて「苦しみを抱える患者にどのように接し、支えるか」を学ぶ。
コツの一つが相手の言った言葉に「気持ちは分かる」などと理解したつもりになるのではなく、そのまま反復することだ。相手の言いたいことをしっかり聞く意思を示し、その人の苦しみと支え方を知る一歩になる。
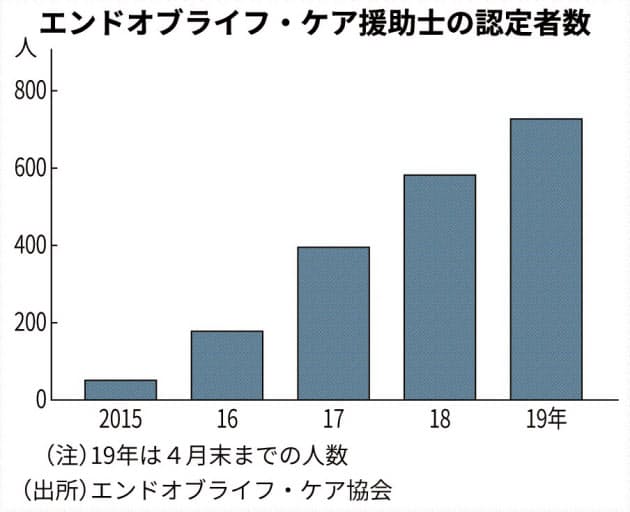
これまでに約4500人が受講。受講1年以内に経験した事例をリポートで提出し、協会認定の「エンドオブライフ・ケア援助士」を取得できる。19年4月末までに約730人が認定された。
同協会では、5人に1人が75歳以上となる25年までに認定者を5千人程度に増やすのが目標。小沢医師は「みとりなど解決ができない苦しみを抱える人と関わることが苦手な医療者は多い。対応できる人材の質を高め、同時に量も増やしていく必要がある」と強調する。
実際に受講者の多くが培ったスキルを生かしている。
「当たり前だと思っていた考えががらっと変わった」。訪問介護事業所に勤める介護福祉士の津野采子さん(47)は16年、大阪市で開催された講座に参加した。
津野さんには苦い経験があった。受講数年前、同世代の末期がんの女性を担当。持ち前の明るさでどんな患者とも接することができると思っていたが、その女性にある日、「あなたはいいよね」と言われてしまい、返答に窮した。
「『そんなん大丈夫やで』とかよく言っていたが、その人にとって大丈夫なはずがなかった。『気持ちは分かる』と言うにも、第三者に気持ちが分かるはずがない。解決できない苦しみを抱えた人を前に、どう接していいか分からなくなっていた」と振り返る。女性は数カ月後に亡くなった。津野さんは「本当に苦しんでいる人の役に立っていない」と思うようになり、仕事に自信を持てなくなった。
迷いを小沢医師に打ち明けると、「私は医師ですが、(病気を)治せなくても患者のもとに行くのですよ」と返答され、はっとした。講座で伝えているケアの本質は「無力でもよい」「何もできない自分を受け入れる」。その意味が初めて分かった気がした。
津野さんが勤める事業所では50人ほどの従業員で100人以上の患者を担当する。多くは高齢者で、末期がんなどでみとりをする機会も少なくない。津野さんは「『あなたの苦しみを聞きたい。だから教えてほしい』というスタンスで患者と接し、相手にも『この人になら自分の苦しみを言いたい』という対象になることが重要」と話す。
ただ協会の講座は金銭面から出席に後ろ向きな人もいる。受講中は職場を離れる必要があり、人手不足が深刻な介護職などの現場では参加できない事情もある。
津野さんは講座に参加できない人やさらに学びたい人をくみ上げるため、17年から大阪市周辺で無料講座に取り組んでいる。協会の講座に近い内容を少人数に教え、ときには実践的なロールプレーも交える。
津野さんは「ヘルパーは患者と接する時間が医師や看護師などと比べて多く、在宅医療やみとりにおける役割は大きい。意識の底上げに取り組みたい」と強調する。小沢医師も「講座で学んだ人にさらに広げてもらい、みとりの現場が変わっていってほしい」と期待している。

◇ ◇ ◇
■体制整備にも遅れ
高齢化が急速に進むなか、現場の人手不足などで在宅医療の体制整備は遅れている。在宅医療の中核を担う在宅療養支援病院や在宅療養支援診療所などがない自治体は2015年度末時点で全国の4分の1にあたる約450市町村。地方部では採算が取りにくく、北海道や東北に多い。
内閣府の12年度の調査によると、「最期を迎えたい場所」として「自宅」を選んだ人が約5割を占めた。高齢化が進めば医療機関のベッド数が不足するため、受け皿として国は診療報酬を手厚くするなどして在宅医療の環境整備を後押ししている。だが在宅で終末期に対応する医療機関数は全体の5%程度のみだ。
体制整備とともに、現場で実際に患者のケアなどの実務を担う人材育成というソフト面の充実も求められている。小沢医師は「生産年齢人口が減少を続け、介護を担う世代が減る危機的な状況になる。穏やかで尊厳ある最期を実現するため、苦しみを背負う人でも安心して暮らせる地域づくり、社会づくりが必要だ」と強調している。